编者按
实践出真知!
持续葡萄糖监测技术不仅改善健康结局,而且能省钱!
2021年发表的多项真实世界研究也证实了这一点。
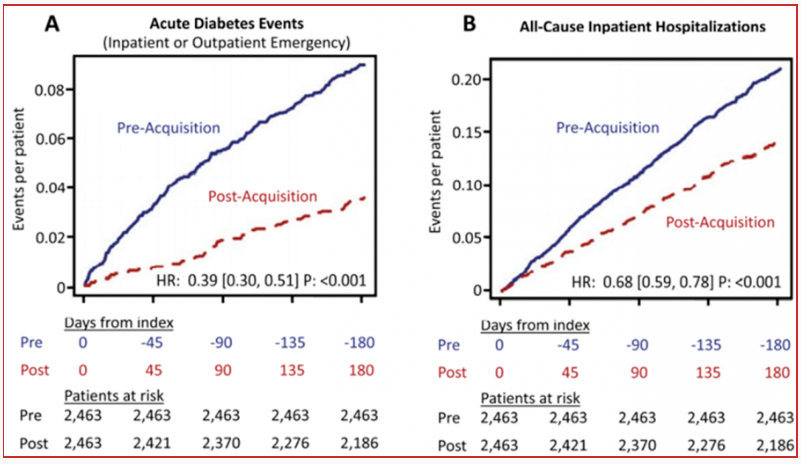
图1. T2DM患者应用扫描式葡萄糖监测技术后急性糖尿病事件和全因住院风险显著降低
根据美国商业保险数据,使用扫描式葡萄糖监测和Dexcom CGM系统的T1DM和T2DM患者在6个月内发生全因住院(P=0.77)和急性糖尿病相关事件(P=0.74)是类似的[5]。
有研究[6]发现,虽然flash CGM的月成本高于葡萄糖监测(BGM),但由于减少了糖尿病并发症,患者的整体医疗费用并没有增加。
聚焦T2DM患者,无论是否应用胰岛素,应用持续葡萄糖监测均获得血糖指标
的改善
美国俄勒冈圣查尔斯医院Eden Miller教授指出,持续葡萄糖监测可在很大程度上弥补HbA1c指标的局限性,提供更为全面的葡萄糖信息。
第一项研究[8]纳入接受基础胰岛素治疗的T2DM患者(n=100),使用扫描式葡萄糖监测系统3~6个月后,HbA1c降低1.4%±1.3%(P<0.0001)。
另一项荟萃分析[9]对两项真实世界回顾性研究进行汇总并得出结论:
不仅接受基础胰岛素治疗的患者可以从持续葡萄糖监测中获益,另一项回顾性的观察性分析[10]纳入接受长效胰岛素或非胰岛素(包括GLP-1RA)治疗的T2DM患者,评估其在开始应用扫描式葡萄糖监测系统后的HbA1c变化。
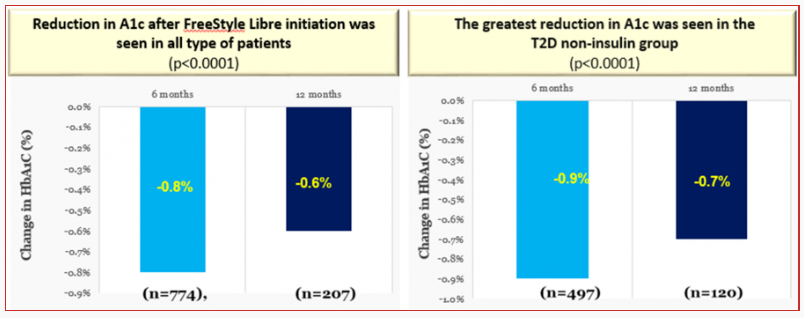
图2. T2DM患者无论是否应用胰岛素治疗,应用扫描式葡萄糖监测系统后HbA1c均显著下降
此外,美国Refer基础研究是一项评估扫描式葡萄糖监测技术在应用基础胰岛素治疗的T2DM患者中有效性的真实世界研究,目前研究已完成,结果将很快发表。
Eden Miller教授分享了一个案例。
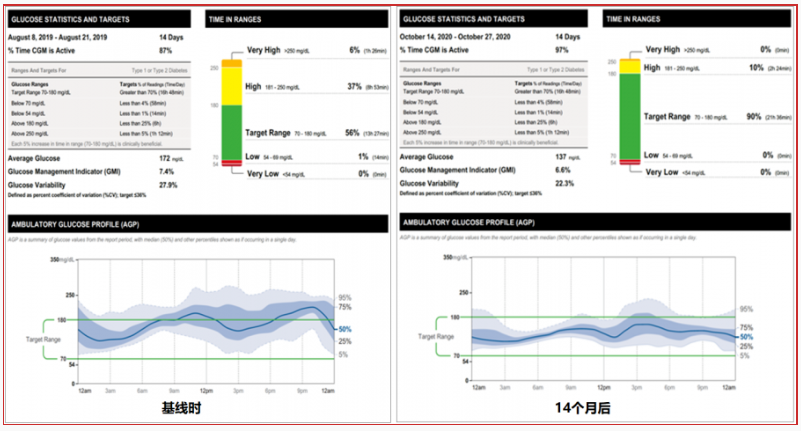
图3. T2DM患者应用扫描式葡萄糖监测技术的AGP对比
Eden Miller教授总结,无论是患者还是医护人员,都可从持续葡萄糖监测中获益颇多。
临床数据与真实证据之间的验证:
研讨会主席、美国艾莫利大学医学院James R. Gavin教授首先指出,糖尿病患者的主要死因是心血管和肾脏疾病,需全面控制多重危险因素,其中血糖控制必要且关键。
先进的持续葡萄糖监测技术,如扫描式葡萄糖监测技术,已被多项临床研究[11,12]证实可降低T1DM和T2DM患者的低血糖发生风险。
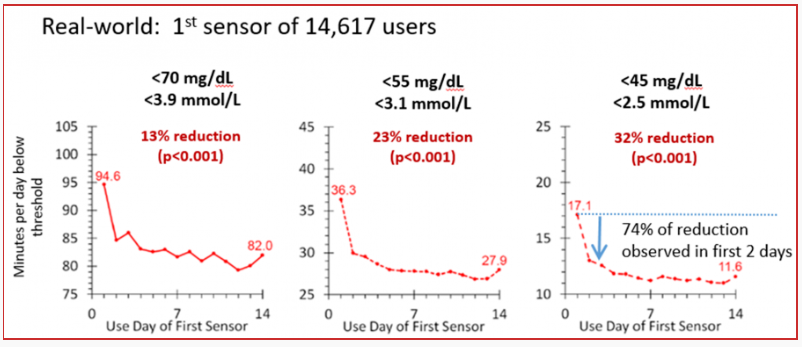
图4. 应用扫描式葡萄糖监测技术可迅速、显著降低低血糖风险
James R. Gavin教授还结合一例中年男性案例进行了剖析,该患者58岁时T2DM病史10年,应用二甲双胍等口服降糖药治疗,HbA1c7.5%,采用SMBG,有低血糖发作史,故改为佩戴扫描式葡萄糖监测设备,2个月后复查HbA1c7.1%,且无低血糖发生。
他总结,扫描式葡萄糖监测具有1秒无痛扫描、收集葡萄糖数据简单易行、传感器佩戴长达14天、无需校准等优势,是糖尿病管理的好帮手。
从真实世界研究到具体病例分析:
美国杜兰大学Vivian A. Fonseca教授首先快速回顾了最新几项关于持续葡萄糖监测用于T2DM患者的真实世界研究。
随后,Vivian A. Fonseca教授提供了若干病例以进一步分析扫描式葡萄糖监测技术的具体应用。
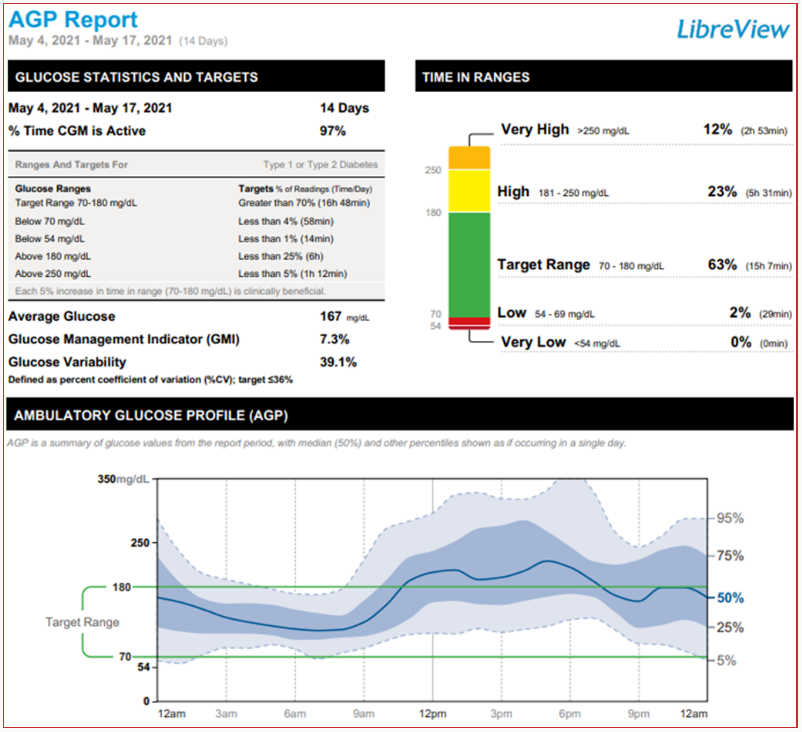
图5. T2DM案例:
Vivian A. Fonseca教授总结,T2DM是一种异质性疾病,患者之间的葡萄糖模式差异可能很大。
结语
基于传感器的持续葡萄糖监测技术在血糖监测领域异军突起。
新时代的诊疗模式关注个体化的糖尿病管理,持续葡萄糖监测已成为血糖监测的大势所趋,期待更多的新技术革新以及不断积累的循证证据可以有效指导临床实践,造福更多糖尿病患者!
参考文献
1. Diabetes. 2019 Jun; 68(Supplement 1): 299-OR.
2. Diabetologia. 2019 Aug; 62(8): 1349-1356.
3. Diabetes Care. 2021; 44: 1-9.
4. Journal of the Endocrine Society. 2021; 5(4): 1-9.
5. Irl B. Hirsch, et al. [68-LB]. Poster presented at ADA 81st Scientific Session; June 25-29, 2021; Virtual.
6. Jerry Frank, et al. [136-LB]. Poster presented at ADA 81st Scientific Session; June 25-29, 2021; Virtual.
7. Johan H. Jendle, et al. [135-LB]. Poster presented at ADA 81st Scientific Session; June 25-29, 2021; Virtual.
8. Anders L. Carlson, et al. [64-LB]. Poster presented at ADA 81st Scientific Session; June 25-29, 2021; Virtual.
9. Anders L. Carlson, et al. [71-LB]. Poster presented at ADA 81st Scientific Session; June 25-29, 2021; Virtual.
10. Miller E, et al. [84-LB]. Poster presented at ADA 80th Scientific Session; June 12-16, 2020; Virtual.
11. Lancet. 2016; 388(10057): 2254-2263.
12. Diabetes Therapy. 2017; 8(1): 55-73.
13. Diabetes Res Clin Pract. 2018; 137: 37-46.
14. Choudhary P, et al. ATTD 2021.
15. Bosi E, et al. ATTD 2021.
16. Elliot T, et al. ATTD 2021.
(本文来源:



发表评论 取消回复